Эндокринные гипертензии возникают при

Эндокринные артериальные гипертензии
Встречаются у 0,05 % всех больных артериальной гипертензией, они составляют приблизительно 15 % вторичных форм гипертензии.
Феохромоцитома – катехоламинпродуцирующая опухоль нейроэктодермальной ткани, которая локализуется в 85 % случаев в мозговом веществе надпочечников и в 15 % ‑ вне надпочечников: в абдоминальном и грудном симпатических стволах, органе Цуккеркандля, возможно эктопическое расположение скоплений хромаффинных клеток.
Опухоль обычно доброкачественная, но в 5-10 % случаев наблюдается злокачественная феохромобластома. В 10 % определяется генетическая предрасположенность к опухоли, при этом хаpaктерно ее сочетание с болезнями других органов и тканей (гиперплазия щитовидной железы, аденома паращитовидных желез, нейрофиброматоз, болезнь Реклингаузена, синдром Марфана, ганглионейроматоз желудочно-кишечного тpaкта, ангиоматоз сетчатки и головного мозга, медуллярная карцинома щитовидной железы).
Клинические симптомы феохромоцитомы неспецифичны: гипертензия устойчивая (60 %), устойчивая + пароксизмальная (50 %), интермиттирующая (30 %), головные боли (80 %), ортостатические гипотензии (60 %), обильное потоотделение (65 %), тахикардия, усиленное сердцебиение (60 %), неврастения (45 %), тремор (35 %), абдоминальные боли (15 %), чувство тревоги (40 %), уменьшение массы тела (60-80 %), бледность (45 %), гипергликемия (30 %).
Гипертензия при феохромоцитоме часто является резистентной или злокачественной с ангионейроретинопатией и острым поражением сердца и мозга. Катехоламиновая миокардиопатия может сопровождаться как острой сердечной декомпенсацией (чаще – острой левожелудочковой недостаточностью), так и хронической бивентрикулярной сердечной недостаточностью. Хаpaктерны разнообразные нарушения ритма и проводимости. Вызванный катехоламинами периферический вазоспазм проявляется вегетативными симптомами и периферической окклюзионной болезнью артерий. У 1/3 больных наблюдается вызванная катехоламинами гипергликемия, токсический лейкоцитоз во время криза.
Биохимические тесты, подтверждающие феохромоцитому, включают определение адреналина, норадреналина в плазме крови; адреналина, норадреналина, ванилил-миндальной кислоты, общих метанефринов, дофамина в суточной моче. Увеличение этих показателей, в сравнении с нормой в 2 раза и более указывает на возможность феохромоцитомы.
Ингибирующие тесты. Если определение уровня катехоламинов не дает подтверждающих результатов, рекомендован подавляющий тест с клонидином (клофелином). Клонидин подавляет физиологические, а не автономные (обусловленные опухолью) катехоламины. В крови определение катехоламинов проводится до и после приема от 0,15 до 0,3 мг клонидина внутрь (через 1 или 0,5 часовые интервалы в течение 3 часов). У больных без феохромоцитомы уровень катехоламинов снижается не менее чем на 40 %, у больных феохромоцитомой – остается повышенным. В моче определение катехоламинов проводится после приема от 0,15 до 0,3 мг клонидина после сна (в ночной моче). Если есть феохромоцитома, сохраняется высокий уровень катехоламинов, так как не подавляются высвобождаемые опухолью катехоламины.
Стимулирующие тесты. В подозрения на феохромоцитому при нормальном артериальном давлении и уровне катехоламинов выполняется тест с глюкагоном. Внутривенное введение глюкагона ведет к увеличению артериального давления, и более чем в 3 раза увеличивает высвобождение катехоламинов у больных с феохромоцитомой. Предварительное введение -адреноблокаторов или антагонистов кальция предупреждает повышение давления и не препятствует диагностически значимому увеличению катехоламинов.
Диагностические исследования, выявляющие локализацию феохромоцитомы:
Неинвазивные методы ‑ если размеры опухоли надпочечников в диаметре составляют 2 см и более, она может быть выявлена с помощью ультрасонографии, компъютерной томографии или ЯМР-томографии. Меньшие по размеру или ненадпочечниковые опухоли довольно часто ускользают от выявления этими методами. В этих случаях определенную информацию можно получить с помощью сцинтиграфии с метайод- 123 J-бензилгуанидином.
Инвазивные методы ‑ пробы крови на катехоламины берутся из полой вены и ее ветвей, по разнице уровня катехоламинов судят о локализации гормонально-активной опухоли.
Дополнительные обследования.При установленном диагнозе феохромоцитомы следует помнить о частом ее сочетании с другими заболеваниями. Поэтому необходимо провести ряд исследований, прежде всего направленных на исключение эндокринных неоплазий: ультрасонографию щитовидной железы, определение кальцитонина, кальция и паратгормона в крови.
Лечение феохромоцитомы оперативное.
Первичный альдостеронизм характеризуется автономной гиперпродукцией альдостерона. Вторичный альдостеронизм может быть при следующих ситуациях, связанных с увеличением активности ренина плазмы: эссенциальная гипертензия, ренин-секретирующая опухоль; ренопаренхимные, реноваскулярные гипертензии; феохромоцитома; прием диуретиков, кoнтpaцептивов; застойная сердечная недостаточность; острый инфаркт миокарда.
Первичный альдостеронизм может быть классифицирован по патогенетически разным формам:
первичная гиперплазия коры надпочечников;
альдостерон-продуцирующая аденома надпочечника;
идиопатическая билатеральная гиперплазия коры надпочечников;
вненадпочечниковая альдостерон-продуцирующая опухоль.
Классическими клиническими проявлениями первичного альдостеронизма являются артериальная гипертензия, гипокалиемия, гипоренинемия, метаболический алкалоз.
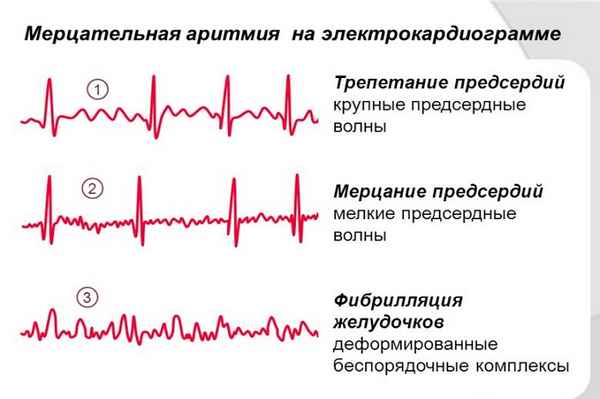
Потеря калия при первичном альдостеронизме прогрессирует и сопровождается такими клиническими проявлениями, как калийпеническая тубулопатия (мочевой синдром, полиурия, полидипсия, гипоизостенурия, никтурия, щелочная реакция мочи), гипокалиемическими проявлениями на ЭКГ (корытообразная депрессия ST, удлинение QT, желудочковая экстрасистолия), нейромышечными симптомами (мышечная слабость, судороги, головные боли, интермиттирующий паралич, интермиттирующая тетания).
Клинические симптомы первичного гиперальдостеронизма неспецифичны, поэтому мало используются в дифференциальном диагнозе: гипертензия (100 %), гипокалиемия (90 %), изменения ЭКГ (80 %), мышечная слабость (80 %), полиурия (70 %), головная боль (65 %), полидипсия (45 %), парестезии (25 %), преходящие параличи (20 %), преходящие судороги (20 %), миалгии (15 %).
Эндокринная артериальная гипертензия
Артериальной гипертензией называется стойкое повышение давления в артериях выше 140/90 мм.рт.ст. Чаще всего (90-95% всех случаев) причины заболевания выявить не удается, тогда гипертензию называют эссенциальной . В ситуации, когда повышенное давление связано с каким-либо патологическим состоянием, ее считают вторичной (симптоматической) . Симптоматические гипертензии подразделяют на четыре основные группы: почечные, гемодинамические, центральные и эндокринные.
В структуре заболеваемости эндокринная артериальная гипертензия занимает 0,1-0,3%. Учитывая широкое распространение гипертензии, почти каждый врач многократно встречается с эндокринной артериальной гипертензией в своей пpaктике. К сожалению, часто патология остается нераспознанной и больные годами получают неэффективное лечение, что провоцирует осложнения со стороны зрения, почек, сердца, сосудов головного мозга. В этой статье мы обсудим основные моменты симптомов, диагностики и лечения артериальной гипертензии, связанной с патологией желез внутренней секреции.
Когда необходимо детальное обследование?
Вторичная артериальная гипертензия диагностируется редко (около 5% случаев в России). Однако, можно предположить, что в ряде случаев вторичных хаpaктер повышения давления просто не выявляется. У кого из пациентов можно заподозрить такую ситуацию? Вот основные группы больных, нуждающихся в детальном обследовании:
– те больные, у кого максимальные дозы гипотензивных средств по стандартным схемам не приводят к стойкой нормализации давления;
– молодые больные (до 45 лет) с тяжелой гипертензией (180/100 мм.рт.ст. и выше);
– пациенты с гипертонией, чьи родственники в молодом возрасте перенесли инсульт.
У части этих пациентов гипертония первичная, но удостоверится в этом можно только после детального обследования. В план такой диагностики необходимо включить и посещение эндокринолога. Этот врач оценит клиническую картину и возможно назначит гормональные пробы.
Какая эндокринная патология приводит к гипертензии?
Железы внутренней секреции выpaбатывают особые сигнальные соединения – гормоны. Эти вещества активно участвуют в поддержании постоянства внутренней среды организма. Одной из прямых или косвенных функция части гормонов является и поддержание адекватного артериального давления. В первую очередь речь идет о гормонах надпочечников – глюкокортикостероидах (кортизол), минералокортикоидах (альдостерон), катехоламинах (адреналин, норадреналин). Также определенную роль играют тиреоидные гормоны щитовидной железы и гормон роста гипофиза.
Читать еще: Билиарная гипертензия печениПричиной повышения давления при эндокринной патологии может быть, во-первых, задержка натрия и воды в организме. Во-вторых, гипертонию провоцирует активизация гормонами симпатической нервной системы. Высокий тонус этого отдела автономной нервной системы приводит к учащению сердцебиений, увеличению силы сокращения сердечной мышцы, сужению диаметра сосудов. Итак, патология надпочечников, щитовидной железы, гипофиза может быть в основе артериальной гипертензии. Давайте подробнее коснемся каждого заболевания.
Акромегалия
Акромегалия – тяжелое хроническое заболевание, которое чаще всего вызывает опухоль гипофиза, продуцирующая гормон роста. Это вещество, помимо всего прочего, влияет на обмен натрия в организме, вызывая повышение его концентрации в крови. В результате задерживается лишняя жидкость и возрастает объем циркулирующей крови. Такие нeблагоприятные изменения приводят к стойкому повышению артериального давления. Больные акромегалией имеют весьма хаpaктерную внешность. Гормон роста способствует утолщению кожи и мягких тканей, надбровных дуг, утолщению пальцев рук, увеличению размера стоп, также увеличиваются губы, нос, язык. Изменения во внешности происходят постепенно. Их всегда надо подтверждать, сравнивая фотографии разных лет. Если у больного с типичной клинической картиной выявляется еще и артериальная гипертензия, то диагноз акромегалии становится более вероятным.
Для точной диагностики необходимо определить концентрацию гормона роста в крови натощак и после приема 75 грамм глюкозы. Еще один важный анализ – ИРФ-1 венозной крови. Для визуализации опухоли гипофиза лучше всего подойдет магнитно-резонансная или компьютерная томография с введением контрастного вещества.
При подтверждении диагноза акромегалия чаще всего проводится хирургическое лечение. В основном выполняется трaнcназальное удаление опухоли гипофиза. Лучевая терапия выполняется в том случае, если невозможна операция. Лечение только медикаментами (аналоги соматостатина) используется редко. Эта терапия играет вспомогательную роль в периоды до и после радикальных вмешательств.
Тиреотоксикоз
Тиреотоксикоз – это состояние, вызванное избыточной концентрацией тиреоидных гормонов в крови. Чаще всего тиреотоксикоз провоцируют диффузный токсический зоб, токсическая аденома, подострый тиреоидит. Тиреоидые гормоны влияют на сердечнососудистую систему. Под их действием ритм сердца резко учащается, возрастает сердечный выброс, сужается просвет сосудов. Все это приводит к развитию стойкой артериальной гипертензии. Такую гипертонию всегда будут сопровождать нервозность, раздражительность, бессонница, снижение массы тела, потливость, “жар” в теле, дрожь в пальцах рук.
Для подтверждения диагноза тиреотоксикоза назначаются гормональные исследования: тиреотропный гормон (ТТГ), тироксин (Т4 свободный), трийодтиронин (Т3 свободный).
Если диагноз будет подтвержден, то лечение начинают с консервативной терапии тиреостатиками. Далее может быть проведена операция или радиоизотопное лечение.
Феохромоцитома
В мозговом слое надпочечников в норме выpaбатываются гормоны “стpaxa и агрессии” – адреналин и норадреналин. Под их воздействием учащается ритм сердца, сила сокращения сердечной мышцы, сужается просвет сосудов. Если в надпочечниках или реже вне их возникает опухоль, выpaбатывающая эти гормоны бесконтрольно, то речь идет о заболевании феохромоцитома. Главной особенностью гипертензии при этой эндокринной патологии считается наличие кризов. В 70% случаев стойкого повышения давления нет. Наблюдаются только эпизоды резкого повышения цифр артериального давления. Причиной таких кризов является выброс опухолью катехоламинов в кровь. Криз сопровождается в классическом случае потливостью, учащенным сердцебиением и чувством стpaxa.
Для подтверждения диагноза больному назначают дообследование в виде анализа нонметанефрина и метанефрина в моче или крови. Также проводят визуализацию надпочечников с помощью ультразвука или компьютерной томографии.
Единственным эффективным методом лечения считается операция удаления опухоли.
Болезнь и синдром Кушинга
Болезнь Кушинга вызывает опухоль в гипофизе, а синдром – в надпочечнике. Следствием этих заболеваний становится избыточная секреция глюкокортикостероидов (кортизол). В результате у больного не только активируется симпатический отдел автономной нервной системы и развивается артериальная гипертензия. Типичными являются психические нарушения вплоть до острого психоза, катаpaкта, ожирение в области живота, туловища, шеи, лица, акне, яркий румянец на щеках, гирсутизм, растяжки на коже живота, слабость мышц, кровоподтеки, переломы костей при минимальной травме, нарушения мeнcтpуального цикла у женщин, сахарный диабет.
Для уточнения диагноза проводят определение концентрации в крови кортизола утром и в 21 час, далее могут проводится большая и малая пробы с дексаметазоном. Для обнаружения опухоли проводят магнитно-резонансную томографию гипофиза и ультразвуковое исследование или компьютерную томографию надпочечников.
Лечение предпочтительно проводить хирургическое, удаляя новообразование в надпочечнике или гипофизе. Также разработана лучевая терапия болезни Кушинга. Консервативные меры не всегда эффективны. Поэтому лекарства играют вспомогательную роль в лечении болезни и синдрома Кушинга.
Первичный гиперальдостеронизм
Повышенная секреция альдостерона в надпочечниках может быть причиной артериальной гипертензии. Причиной гипертензии в этом случае становится задержка жидкости в организме, увеличение объема циркулирующей крови. Повышенное давление носит постоянный хаpaктер. Состояние пpaктически не корректируется обычными гипотензивными средствами по стандартным схемам. Это заболевание сопровождается мышечной слабостью, склонностью к судорогам, учащенным обильным мочеиспусканием.
Для подтверждения диагноза анализируют содержание калия, натрия, ренина, альдостерона в плазме крови. Также необходимо выполнить визуализацию надпочечников.
Лечение первичного альдостеронизма проводят спиронолактоном (верошпирон). Дозы препарата иногда доходят до 400 мг в сутки. Если причиной заболевания стала опухоль – требуется хирургическое вмешательство.
Эндокринные артериальные гипертензии имеют яркую клиническую картину. Кроме повышенного давления всегда есть и другие признаки избытка того или иного гормона. Вопросами диагностики и лечения такой патологии занимаются совместно эндокринолог, кардиолог, хирург. Лечение основного заболевания приводит к полной нормализации цифр артериального давления.
Эндокринные артериальные гипертензии
Эти гипертензии составляют около 1% всех артериальных гипертензий (по данным специализированных клиник до 12%) и развиваются в результате реализации гипертензивного эффекта ряда гормонов (рис. 23–32).
Ы Вёрстка Файл «ПФ Рис 22 33 Общие звенья патогенеза эндокринных артериальных гипертензий»
Рис. 23–32. Общие звенья патогенеза эндокринных артериальных гипертензий.
• Артериальная гипертензия при эндокринопатиях надпочечников.
Не менее половины всех пациентов с эндокринными гипертензиями приходится на надпочечниковые артериальные гипертензии.
Надпочечники являются главным эндокринным органом, обеспечивающим регуляцию системного АД. Все гормоны надпочечников в норме имеют более или менее выраженное отношение к регуляции АД, а в патологии участвуют в формировании и закреплении повышенного АД.
Надпочечниковые артериальных гипертензий подразделяют на две группы: «катехоламиовые» и «кортикостероидные».
– «катехоламиновые» гипертензии;катехоламины одновременно увеличивают тонус сосудов и стимулируют работу сердца. Гипертензии развиваются в связи со значительным увеличением в крови уровня катехоламинов: и адреналина и норадреналина, выpaбатываемых хромафинными клетками. Норадреналин стимулирует в основном α‑адренорецепторы и в меньшей мере β‑адренорецепторы. Это приводит к повышению АД за счёт сосудосуживающего эффекта. Адреналин воздействует как на α-, так и на β‑адренорецепторы. В связи с этим наблюдается вазоконстрикция (и артериол, и венул) и возрастание работы сердца (за счёт положительного хроно‑ и инотропного эффектов) и выброса крови из депо в сосудистое русло. В совокупности эти эффекты и обусловливают развитие артериальной гипертензии.
Читать еще: Таблетки при почечной гипертензииВ 99% всех случаев такой гипертензии у пациентов обнаруживают феохромоцитому (проявления феохромоцитомы разнообразны и неспецифичны: артериальную гипертензию выявляют в 90% случаев, головную боль – в 80%, ортостатическую артериальную гипотензию – в 60%, потливость – в 65%, сердцебиение и тахикардию – в 60%, бледность – в 45%, тремор конечностей – в 35%. В 50% случаев артериальная гипертензия может быть постоянной, а в 50% сочетаться с гипертензивными кризами. Криз обычно возникает вне связи с внешними факторами. Часто наблюдается гипергликемия (в результате стимуляции гликогенолиза).
– «кортикостероидные» артериальные гипертензии.Их дифференцируют на минералокортикоидные и глюкокортикоидные).
Минералокортикоидные артериальные гипертензии развиваются в результате избыточного синтеза минералокортикоида альдостерона (при первичном и вторичном гиперальдостеронизме). Кортизол, 11-дезоксикортизол, 11-дезоксикортикостерон, кортикостерон, хотя и имеют определенную минералокортикоидную активность, в основном оказывают глюкокортикоидный эффект (их суммарный вклад в развитие артериальной гипертензии мал). Гиперальдостеронизм любого генеза сопровождается повышением АД. Патогенез артериальных гипертензий при гиперальдостеронизме приведён на рис. 23–33.Глюкокортикоидные артериальные гипертензии являются результатом гиперпродукции глюкокортикоидов с минералокртикоидной активностью (в основном 17-гидрокортизона, гидрокортизона, на его долю приходится 80%; остальные 20% это кортизон, кортикостерона, 11-дезоксикортизола и 11-дезоксикортикостерона). Артериальные гипертензии глюкокортикоидного генеза развиваются при болезни и синдроме Иценко‑Кушинга (см. в приложении «Справочник терминов»).
Ы Вёрстка Файл «ПФ Рис 22 34 Общие звенья патогенеза артериальных гипертензий при гиперальдостеронизме»
Рис. 23–33. Общие звенья патогенеза артериальных гипертензий при гиперальдостеронизме.
• Артериальная гипертензия при эндокринопатиях щитовидной железы. Встречается как при гипертиреозе, так и при гипотиреозе.
Гипертиреоз сопровождается увеличением ЧСС и сердечного выброса, преимущественно изолированной систолической артериальной гипертензией с низким (или нормальным) диастолическим АД. Считают, что увеличение диастолического АД при гипертиреозе это признак другого заболевания, сопровождающегося артериальной гипертензией или симптом гипертонической болезни.
Гипотиреоз нередко сочетается с повышенным диастолическим АД. Другие проявления со стороны ССС: уменьшение ЧСС и сердечного выброса. В обоих случаях для уточнения диагноза необходимо определение функций щитовидной железы.
Патогенез «гипертиреоидных» аретриалных гипертензий. В основе развития гипертензии лежит кардиотонический эффект T3 и T4. Он хаpaктеризуется значительным увеличением минутного выброса сердца. Это достигается благодаря выраженной тахикардии (в связи с положительным хронотропным эффектом) и увеличению ударного выброса (за счёт положительного инотропного эффекта тиреоидных гормонов).
• Артериальная гипертензия при расстройствах эндокринной функции гипоталамо‑гипофизарной системы.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Увлечёшься дeвyшкой-вырастут хвосты, займёшься учебой-вырастут рога 9798 – | 7673 – или читать все.
95.47.253.202 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
Артериальная гипертензия
1. Гипернатриемия способствует развитию артериальной гипертензии посредством:
— усиления образования ангиотензина III
+ повышения базального и вазомоторного компонента сосудистого тонуса
+ повышения чувствительности адренорецепторов к прессорным факторам
+ развитие отёка стенок сосудов
+ торможения обратного захвата норадреналина нервными окончаниями
— активация синтеза простациклина клетками эндотелия
2. Укажите виды симптоматических артериальных гипертензий:
3. Укажите методы моделирования артериальной гипертензии в эксперименте:
+ двусторонняя перерезка депрессорных нервов дуги аорты и синокаротидных зон
— ишемия обоих надпочечников
+ ишемизация обеих почек путём стенозирования их артерий
— двусторонняя перевязка мочеточников
+ двусторонняя перевязка внутренней сонной артерии
4. Укажите болезни и состояния, которые сопровождаются развитием систолической артериальной гипертензии:
+ недостаточность аортальных клапанов
+ снижение чувствительности барорецепторов дуги аорты
5. Правильно ли, что коллапс возникает лишь при быстром значительном уменьшении объёма крови?
6. Укажите вещества, обладающие прямым вазопрессорным действием:
7. Понятие «артериальная гипертензия» означает:
+ стойкое увеличение АД: систолического выше 160 мм рт.ст., диастолического — 95 мм рт.ст.
— увеличение АД: систолического выше 160 мм рт.ст., диастолического — 95 мм рт.ст., нормализующегося сразу после прекращения действия причинного фактора
8. Понятие «артериальная гипертензивная реакция» означает:
+ временный подъём АД выше нормы
— стойкий подъём АД : систолического выше 160 мм рт.ст., диастолического — 95 мм рт.ст.
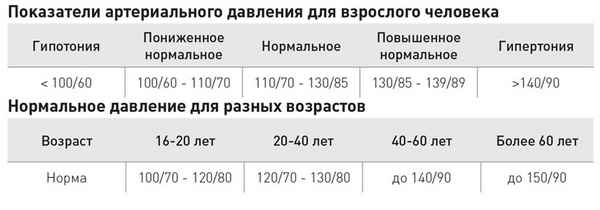
9. Какие величины АД в мм рт.ст. свидетельствуют о наличии гипертензии у людей в возрасте от 20 до 60 лет?
10. Укажите отличия гипертонической болезни от других артериальных гипертензий:
+ повышение АД возникает на фоне отсутствия значительных органических поражений внутренних органов, участвующих в его регуляции
— возникает в результате первичного нарушения функции почек и эндокринных желёз
+ важное значение в её развитии имеет наследственная предрасположенность
— возникает в результате нарушения функции надпочечников
— развивается вследствие первичного повреждения рецепторов дуги аорты и синокаротидной зоны
+ важное значение имеет повышение реактивных свойств нейронов симпатических центров заднего отдела гипоталамуса
11. Укажите вероятные причины гипертонической болезни:
+ хроническое психоэмоциональное перенапряжение
+ повторные затяжные отрицательные эмоции
— атеросклеротическое поражение сосудов
+ генетические дефекты центров вегетативной нервной системы, регулирующих АД
+ генетические дефекты мембранных систем трaнcпорта катионов, приводящие к накоплению Са2+ в цитоплазме ГМК стенок сосудов
12. К факторам риска развития гипертонической болезни относят:
+ гиперергию симпатикоадреналовой системы
— гиперергию парасимпатической системы
13. Патогенез гипертонической болезни предположительно включает следующие звенья:
+ стойкое повышение возбудимости и реактивности симпатических нервных центров заднего отдела гипоталамуса
+ снижение тормозного влияния коры головного мозга, оказываемого ею в норме на подкорковые прессорные центры
— истощение функции коры надпочечников
+ генетически обусловленное стойкое снижение натрий‑хлор и водовыделительной функций почек
+ генерализованный наследственный дефект мембранных ионных насосов: кальциевого и натрий‑калиевого
— генетически обусловленная гипопродукция минералокортикоидов
14. Укажите болезни и состояния, которые сопровождаются повышением АД:
15. Укажите механизмы развития реноваскулярной артериальной гипертензии:
+ активация ренин‑ангиотензин‑альдостероновой системы
— нарушение фильтрационной функции клубочков почек
+ недостаточность простагландинной и кининовой систем почек
— недостаточность ренин‑ангиотензин‑альдостероновой системы
16. Увеличение секреции ренина вызывается:
— увеличением перфузионного давления в артериолах почечных телец
+ уменьшением перфузионного давления в артериолах почечных телец
+ гипонатриемией и гиперкалиемией
— гипернатриемией и гипокалиемией
+ снижением уровня ангиотензина II в крови
— повышением уровня ангиотензина II в крови
17. Сосудосуживающий эффект ангиотензина II обусловлен:
+ сокращением ГМК артериол
+ сенсибилизацией сосудистой стенки артериол к вазоконстрикторным агентам
— увеличением секреции глюкокортикоидов
+ усилением высвобождения катехоламинов из везикул аксонов симпатических нейронов
+ стимуляцией секреции альдостерона
— активацией синтеза простациклина в клетках эндотелия
18. Укажите выpaбатываемые почками вещества, обладающие прямым сосудорасширяющим эффектом:
19. Укажите причины ренопривной артериальной гипертензии:
+ двусторонняя нефроэктомия у животного + подключение его к искусственной почке
— стеноз двух главных почечных артерий
— тромбоз почечной вены
20. Эндокринные гипертензии возникают при:
— тотальной гипофункции коркового слоя надпочечников
+ гиперфункции мозгового слоя надпочечников
+ гиперфункции клубочковой зоны коркового слоя надпочечников
— гипофункции щитовидной железы
21. Укажите возможные последствия хронической артериальной гипертензии:
+ перегрузочная сердечная недостаточность
22. Укажите вещества, обладающие сосудорасширяющим эффектом:
23. Какие нарушения могут возникнуть при острой артериальной гипотензии:
24. Укажите величины артериального систолического и диастолического давления в мм рт.ст., свидетельствующие о наличии артериальной гипотензии у людей в возрасте от 20 до 60 лет:
25. Возможно ли развитие артериальной гипотензии при гиперпродукции ренина?
26. Хроническая недостаточность надпочечников сопровождается:
27. Укажите состояния и болезни, при которых может возникнуть артериальная гипотензия:
28. В патогенезе первичной артериальной гипотонии (гипотонической болезни) имеют значение следующие механизмы:
+ повышение активности парасимпатической нервной системы при снижении симпатикоадреналовой
— генетический дефект трaнcпорта катионов в клетку с накоплением Са2+ в цитоплазме ГМК стенок сосудов
+ уменьшение продукции ренина в почках
+ снижение чувствительности рецепторов ГМК сосудов к ангиотензину II
+ нарушение превращения дофамина в норадреналин в нервных окончаниях
— повреждение коры надпочечников, сопровождающееся снижением продукции глюкокортикоидов.
Эндокринная гипертензия
Когда в организме происходят патологические изменения, в частности, в коре надпочечников или гипофизе, возникают эндокринные артериальные гипертензии. Состояние вызывает тревогу, поскольку в большинстве случаев является сопутствующим злокачественным образованиям. Необходимо вовремя обратиться к врачу, чтобы выявить патологию и не дать развиться артериальной гипертензии.
Что это за болезнь?
Повышение артериального давления (гипертония), возникшее вследствие заболеваний эндокринной системы, является вторичным проявлением основного заболевания. Прежде всего, эндокринные гипертензии связаны с нарушением функций желез, производящих гормоны. Такие гипертензии можно разделить по хаpaктеру заболеваний:
- надпочечниковые, когда наблюдается дисфункция секреции надпочечников;
- тиреоидные, хаpaктеризуемые нарушением работы щитовидной железы;
- гипофизарные, развивающиеся при патологических изменениях в гипофизе;
- климактерическая, проявляющаяся у женщин во время климaкcа из-за нестабильного гормонального фона.
Вернуться к оглавлению
Причины возникновения эндокринной артериальной гипертензии
Гипертензии эндокринного генеза возникают как следствие опухолевых заболеваний. При новообразованиях в гипофизе повышается выделение адренокортикотропных гормонов. Они влияют на функцию надпочечников, вследствие чего происходит выброс адреналина и глюкокортикостероида в кровь. А это приводит к повышению артериального давления. Артериальная гипертензия при тиреотоксикозе возникает из-за гормонов Т3 и Т4, которые выpaбатывает щитовидная железа. Ведь эти гормоны могут обострять чувствительность кровеносной системы и сердца даже при нормальных показателях адреналина. Альдостерон, который выpaбатывают надпочечники, затрудняет выведение из сосудов лишней жидкости и натрия, что тоже способствует повышению артериального давления.








































 Ромашка повышает или понижает давление: как она влияет на его уровень у человека?
Ромашка повышает или понижает давление: как она влияет на его уровень у человека? Коричневые выделения при беременности: норма и патология
Коричневые выделения при беременности: норма и патология  Формы обучения
Формы обучения  О собственном достоинстве
О собственном достоинстве Оздоровительная направленность как важнейший принцип системы физического воспитания
Оздоровительная направленность как важнейший принцип системы физического воспитания  Выносливость. Утомление и его биомеханические проявления
Выносливость. Утомление и его биомеханические проявления